Residencias y COVID-19: claves e incógnitas de una catástrofe
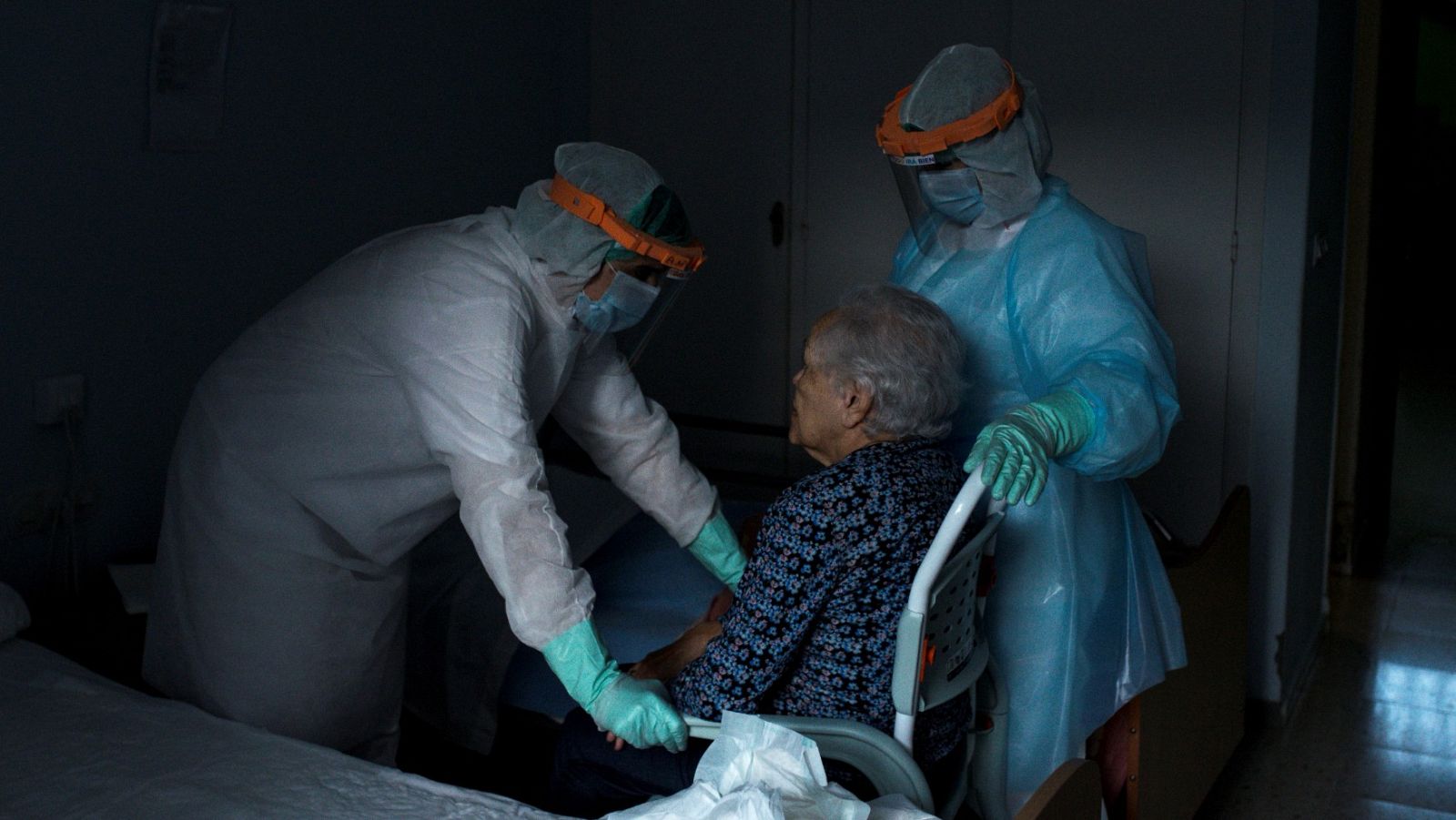

En todo el mundo, la trasmisión del SARS-CoV-2 ha resultado letal en las residencias: espacios cerrados pero sociales en los que la población con patologías previas de riesgo elevado ronda el 40%, frente al 5% de la población general. La mitad de las muertes con COVID-19 en Europa, según la OMS, se han producido en estos centros.
En España, el número de fallecidos en residencias con COVID-19 o síntomas compatibles en residencias de mayores es de 19.425, el 71% de las muertes con coronavirus contabilizadas oficialmente en España. Los datos proceden de la suma de las diferentes comunidades autónomas, porque el Ministerio de Sanidad todavía no ha ofrecido cifras oficiales. La mayoría de las defunciones se han producido en la Comunidad de Madrid, Cataluña, Castilla y León y Castilla-La Mancha.
La reciente batalla interna del Gobierno de la Comunidad de Madrid, con acusaciones públicas entre consejeros del PP y Ciudadanos sobre la responsabilidad de la gestión; las demandas de familiares o de la patronal de las residencias son una muestra de muchas cuestiones por resolver. ¿Han sido hospitalizados todos los usuarios que lo han necesitado? ¿Hay responsabilidades políticas? ¿Y judiciales? ¿Cómo ha podido suceder?
¿Quién tiene competencias sobre residencias?
Aunque el Real Decreto del 14 de marzo que declara el estado de alarma señala al Gobierno “como autoridad competente”, en su artículo 6 específica que “cada Administración conservará las competencias que le otorga la legislación vigente en la gestión ordinaria de sus servicios” y en el 12.2 que “las administraciones públicas autonómicas y locales mantendrán la gestión, dentro de su ámbito de competencia, de los correspondientes servicios sanitarios, asegurando en todo momento su adecuado funcionamiento”.
Así lo entienden los abogados de la querella criminal colectiva agrupada en la Marea de Residencia contra la presidenta de la Comunidad de Madrid, Isabel Díaz Ayuso, el consejero de Sanidad, Enrique Ruiz Escudero, y diez directores de residencias con fallecidos o mal atendidos durante esta pandemia.
Homicidio imprudente, trato vejatorio, prevaricación y denegación de auxilio son las acusaciones mayoritarias en las 191 investigaciones penales abiertas sobre la gestión de la pandemia del Covid-19 en residencias de mayores, 81 de ellas en Madrid y 33 en Cataluña, según la Fiscalía General del Estado.
Pero patronales de residencias como la Federación Empresarial de la Dependencia (FED) han denunciado que el Gobierno era competente en el suministro de equipos de protección o test, y acusan el Ejecutivo de “abandonar a su suerte” a los mayores ingresados.
¿Cómo se derivaba a pacientes de residencias a los hospitales?
En el centro del debate se da vueltas en círculo a la misma pregunta: ¿Hubo pacientes en condiciones de recibir asistencia hospitalaria que no fueron derivados al hospital?
Políticos de todas las autonomías lo niegan tajantemente. “Siempre se ha actuado con el criterio clínico, que es el que debe prevalecer”, afirma el consejero de Sanidad de la Comunidad de Madrid. “En ningún momento se impidió el traslado de residentes a los hospitales”, dice Verónica Casado, consejera de Sanidad de Castilla y León. “Cuarenta personas cada día han sido trasladadas desde las residencias a los hospitales”, según el presidente de Castilla-La Mancha, Emiliano García-Page.
Sin embargo, la patronal de las residencias privadas (CEAPS), que representa a 1.800 residencias de España en las que habitan 200.000 personas, afirma rotundamente que se nego asistencia hospitalaria. Cinta Pascual, presidenta de CEAPS, así lo dijo el pasado 5 de junio en el Congreso: “Ha sido un infierno porque alguien decidió que no había camas en el hospital para todo el mundo”. Y, en un informe, subrayan: “Aunque no se puede demostrar una exclusión sistemática, sí se aprecia como conducta reiterada durante los meses de marzo y abril”.
A los familiares -como Luis de Miguel, cuya madre falleció en una residencia de Alcorcón (Madrid)- les atormenta la pregunta. “El médico dijo que no era recomendable el traslado. Si mi madre hubiera estado en mi casa, me hubiera acercado a urgencias con ella y la hubieran atendido, pero como estaba en una residencia, no ocurrió”, cuenta a TVE.
Cualquier enfermedad susceptible de ser tratada termina en una derivación al hospital. La pandemia sí afectó a la normalidad de ese flujo: los hospitales -cada vez más ocupados en ingresos de urgencias, pacientes agudos, y pacientes de UCI- tenían que decidir la derivación o no de una cantidad inusual de pacientes. Los principios de la bioética, autonomía, justicia, beneficencia y no maleficencia, guían las actuaciones de triaje. Muchos fallecidos partían de una situación con patologías y, en muchos casos, será el registro de las llamadas entre residencias y hospitales la que determine si existe una negligencia puntual.
Cinta Pascual, presidenta de CEAPS, afirmó en la Comisión de reconstrucción que, en alguna ocasión, cuando un médico acudió a una residencia iba señalando pacientes diciendo “mórfico”, insinuando que se aplicaban sedaciones a discreción. Sin embargo, fuentes médicas afirman a RTVE.es que el cloruro mórfico alivia la disnea (dificultad respiratoria que se suele traducir en falta de aire) propia de la COVID-19.
¿Hay pruebas de discriminación en las derivaciones?
El 1 de abril, un documento interno del Sistema de Emergencias Médicas (SEM) de la Conselleria de Sanidad de Cataluña, reflejaba “limitar la ventilación mecánica en las emergencias médicas a los pacientes de más de 80 años sospechosos de coronavirus y con una insuficiencia respiratoria grave, si así lo consideran, bajo criterio clínico”.
La concreción de la edad desató una polémica (y también denuncias) aunque el mismo documento recomendaba priorizar recursos para “aquellos pacientes que más se puedan beneficiar”, independientemente de la edad.
La mayor polémica está ahora en la Comunidad de Madrid, que ha reconocido que envió “por error” un borrador en el que se negaba el traslado de los ancianos de las residencias a hospitales según su dependencia o discapacidad.
El consejero de Políticas Sociales, Familias, Igualdad y Natalidad, Alberto Reyero (Cs), filtró unos correos que envió a Escudero en los que le mostraba su disconformidad porque esa medida podía ser ilegal. El Consejero de Sanidad (PP) ha hablado de "decepción" por esa filtración de su socio de Gobierno y ha especificado que entre el 14 al 25 de marzo se produjeron 493 traslados de ancianos en residencias a hospitales, todos por criterios clínicos.
José Augusto García, presidente de la Sociedad Española de Geriatría, defiende esta visión general en todo el país. “Aquí no se ha establecido un criterio de edad ni que a partir de cierta edad no se deriva por estar en una residencia de mayores: siempre se pone en el filo de la balanza el potencial beneficio que le vas a ofrecer a esa persona".
La COVID-19 actúa rápidamente en pacientes de edad avanzada con patologías, con apenas unos días entre inicio de síntomas y fallecimientos. La saturación de los servicios funerarios hizo el resto en situaciones dantescas como la denunciada por el Ministerio de Defensa al encontrar residentes fallecidos durante la tareas de desinfección de la UME.
¿Por qué se cerraron las residencias?
Jurídicamente, quien vive en una residencia tiene la misma relación con la sanidad que una persona que vive en su domicilio. Muchas residencias tienen médicos y enfermeros en nómina que dan algún tipo de soporte, pero no cuentan con un servicio de enfermería 24 horas.
El 5 de marzo Sanidad elabora un documento técnico para residencias de mayores que recomienda aislar a los residentes sospechosos y avisar a los servicios de salud pública. El 6 de marzo, el director del Centro de Alertas y Emergencias Sanitarias, Fernando Simón, descarta el cierre de residencias, aunque pide “reducir el contacto”. La declaración del estado de alarma y las medidas de aislamiento restringen las visitas y el contacto de los familiares tiene que ser desde entonces telefónico o telemático: las residencias se convierten en búnkeres, pero en muchas de ellas el virus ya circula.
Todo los afectados entienden la lógica de la medida, pero señalan que falló -más aún que en los hospitales- lo más importante: dotar de personal y equipos de protección a las residencias. El 19 de marzo se notifican 19 fallecidos en la residencia de Monte Hermoso en Madrid. Un esquema que se repetirá en más residencias de las cuatro comunidades más afectadas.
"Se les ha ido de las manos, no sé muy bien si no dieron la alarma a tiempo, si no tenían medios, si no les han ayudado, pero la verdad es que es muy triste", decía a RNE Manuel, hijo de una residente de Monte Hermoso. “No podíamos acercarnos, no podíamos hablar por teléfono. No sé hasta qué punto, aunque tengan plazas cedidas a la Comunidad, la Comunidad tenía que haber estado más encima. No sé si es negligencia por no haber contratado más personal ya que es un negocio privado, no está medicalizada, no tenían medios".
¿Por qué faltó personal y equipos de protección?
Las residencias de mayores son un sector de competencia autonómica con alta privatización. En España hay 5.358 residencias que dan servicio a 373.000 personas, lo que supone el 4% de la población con más de 65. Aunque es un sector en el que lo público y lo privado se entrelazan con numerosos modelos de gestión, solo el 27,2% de las plazas son en centros públicos mientras que el 72,8% son privadas (según datos de abril de 2019 del Consejo Superior de Investigaciones Científicas y el Centro de Ciencias Humanas y Sociales).
La normativa de Sanidad recomendaba que cualquier persona que hubiese estado en contacto con un enfermo con coronavirus debía aislarse y avisar a urgencias. Empleados de residencias comenzaron a ponerse en cuarentena, hasta que el 21 de marzo el BOE publicó que el personal de residencias que no tuviera síntomas debería “seguir realizando su actividad”.
Pero la contratación de nuevos médicos o enfermeras resultaba una quimera para las residencias: sus condiciones son entre un 33% y un 40% menores a los contratos que ofrecían los hospitales al mismo tiempo. El 23 de marzo, el Ministerio de Derechos Sociales y Agenda 2030 eliminaba el requisito de la titulación de gerocultora (auxiliar de enfermería) para trabajar en las residencias.
Desde la Sociedad Española de Geriatría y Gerontología (SEGG) indican que las residencias trabajaban ya con plantillas muy ajustadas antes de la crisis y que las bajas por coronavirus llegaron a registrar un absentismo de hasta el 60%. Al mismo tiempo, sostienen que protecciones y test llegaron tres o cuatro semanas más tarde a las residencias que a los hospitales.
Aunque la batalla judicial está empezando, muchos implicados concluyen que la crisis del coronavirus no ha hecho sino desnudar y exponer un problema sistémico: ¿cómo debe tratar la sociedad a sus personas mayores?