Trasplante de útero: el hito médico y el debate ético
- El Hospital Clínic realizó en octubre el primer trasplante de este órgano en España tras una donación entre hermanas
- El proceso, que abre una nueva vía para la reproducción, plantea algunos dilemas a la ONT, que no avaló la operación
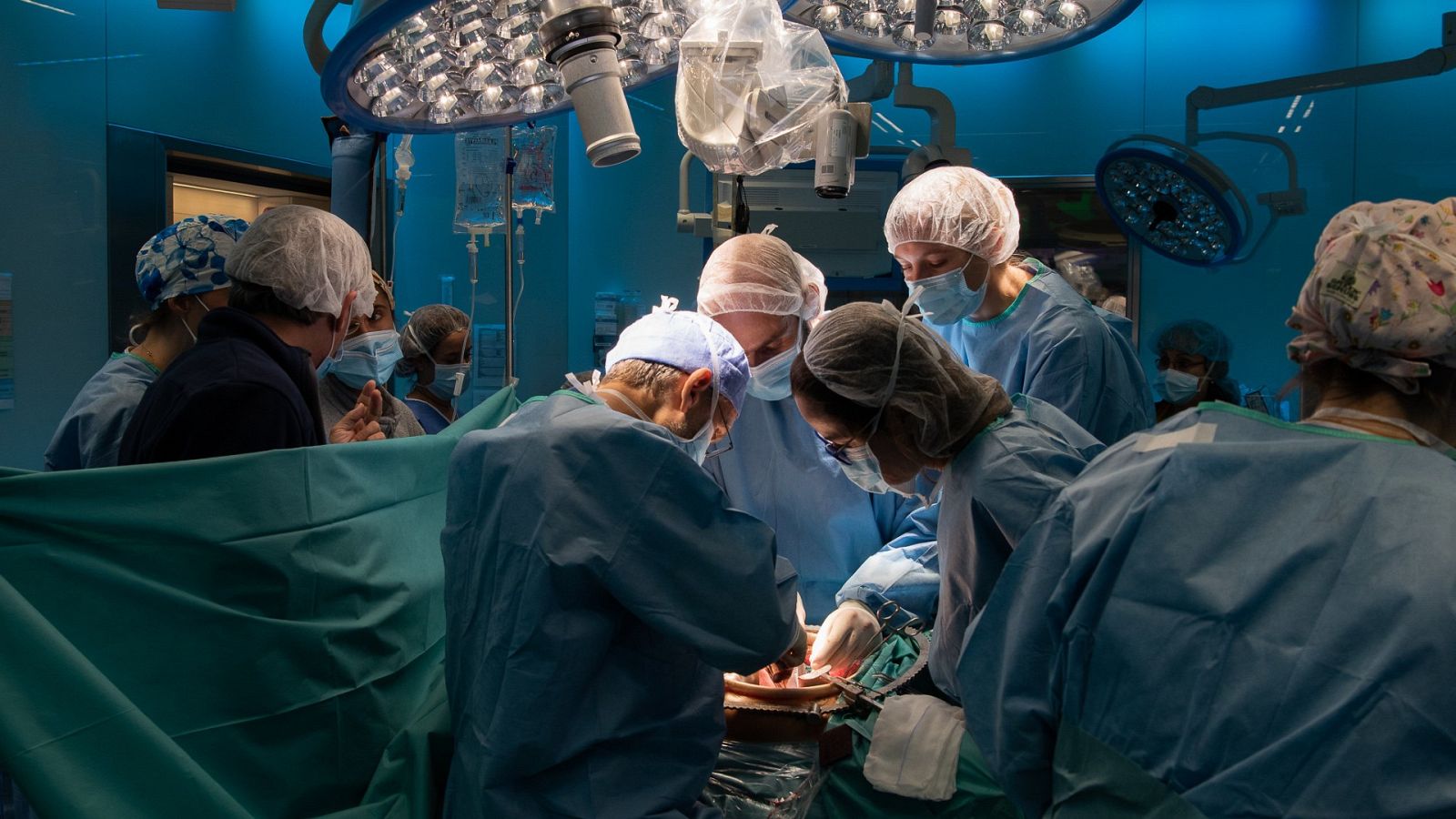
El Hospital Clínic de Barcelona realizó en octubre de 2020 el primer trasplante de útero en España después de que una mujer decidiera donarle a su hermana ese órgano en vida para que pudiera cumplir su deseo de ser madre. La compleja intervención concluyó con éxito y la paciente receptora se prepara ahora para ser inseminada. Será el último paso de un largo proceso que solo se ha llevado a cabo unas 70 veces en todo el mundo y que abre “una nueva vía” para tener hijos en casos de infertilidad uterina.
Detrás de ese indudable “hito” médico, sin embargo, también asoman una serie de dilemas éticos y sociales que avivan un nuevo debate sobre la reproducción humana: ¿Hasta qué punto es proporcionado asumir riesgos con el único objetivo de la maternidad? ¿Qué impacto tiene un avance médico como este en la vida de quienes llevaban años esperándolo?
La respuesta a esas dos preguntas es absolutamente poliédrica. Mientras los comités éticos que evalúan este procedimiento tratan de buscar consenso para definir protocolos y criterios que minimicen los posibles daños colaterales, hay un grupo de mujeres que no se tambalean al aceptar meterse en un quirófano junto a un ser querido por ser "la única oportunidad" que tienen para ser madres biológicas.
"Mi hermana me donó su útero"
Tamara, la primera mujer trasplantada de útero en el país, entiende y respeta el debate derivado de su intervención, pero cree que hay que conocer el "sufrimiento" que lo precede para poder comprender mínimamente la decisión.
“Mi madre me llevó al médico con 15 años porque no me venía el periodo y me diagnosticaron el síndrome de Rokitansky. Lo primero que me dijeron es que no iba a poder tener hijos biológicos y lo llevé muy mal. Fue un golpe muy duro porque siempre me han gustado los niños y he tenido claro que quería tener hijos", explica la joven, que ha derramado "muchas lágrimas" y se ha visto afectada psicológicamente por ese obstáculo para ser madre.
El síndrome que padece, un trastorno congénito que afecta a 1 de cada 5.000 mujeres en el mundo, tiene que ver, en la mayoría de casos, con la ausencia completa o parcial del útero, de la vagina o de ambos. Tamara, en cambio, nació con dos úteros, pero ninguno le funcionaba, así que sus opciones para ser madre biológica eran nulas.
Frente a esa realidad con la que ha cargado durante toda su adolescencia y juventud, vio abrirse una esperanza en 2014, cuando se enteró a través de televisión de que en Suecia había nacido el primer bebé sano tras un trasplante de útero que dirigió el doctor Mats Brännström. Desde ese día no paró de investigar por internet hasta que, en una de las búsquedas, localizó al doctor Francisco Carmona, del Hospital Clínic, que estaba interesado en desarrollar la técnica en España como parte de un proyecto de investigación.
“Yo muchas veces le decía, pero, Bárbara, ¿estás segura? Y ella me decía: lo hago porque te quiero“
La “única oportunidad” de Tamara estaba más cerca y no dudó ni un instante en ofrecerse como candidata y someterse a numerosas pruebas con la idea de que su madre se convirtiera en la donante del útero que ella necesitaba para poder gestar.
“Me dijeron que mi madre no podía ser la donante porque había pasado un cáncer de mama. Llamé por teléfono a mi hermana y ella, sin pensárselo, me dijo que no me preocupara, que aquí estaba ella”, cuenta la joven, que puntualiza que su hermana, de 37 años, ya había sido madre y no quería tener más hijos.
“Yo muchas veces le decía, pero, Bárbara, ¿estás segura? Y ella me decía: lo hago porque te quiero, porque quiero que seas madre’. No se sentía obligada”, dice Tamara, que fue la única candidata compatible de las 30 que se sometieron al diagnóstico del Hospital.
Las pruebas que le realizaron a su hermana Bárbara también salieron bien y, después de una larga espera, ambas pudieron ser intervenidas.
“Es una oportunidad que te da la vida porque, de pensar que nunca podía tener hijos, a tener la esperanza de que sí… A mi familia le digo que, si saliera mal, que ojalá que no, por lo menos lo he intentado. He hecho todo lo posible por agotar todas las posibilidades”, dice la joven, quien asegura con la misma firmeza que, si logra quedarse embarazada y da a luz una niña, la llamará Bárbara.
Un "hito" sanitario que abre una nueva vía a la maternidad
Los dos “héroes” de Tamara, según sus propias palabras, son el jefe del Servicio de Ginecología del Clínic, el doctor Francisco Carmona, y el jefe del Servicio de Urología y de Trasplante renal, el doctor Antonio Alcaraz, quienes lideraron ese trasplante histórico que también supone un avance para el campo de la cirugía.
Junto a ellos, un equipo médico formado por más de 20 personas hizo posible una operación “de gran complejidad” que se divide en dos fases: la extracción del útero, realizada mediante una cirugía robótica durante 12 horas, y la implantación posterior a través de una cirugía abierta que duró unas cuatro horas.
“Es un pequeño paso para el cirujano y un gran salto para la cirugía“
“La sensación que tienes es de haber alcanzado un hito. Realmente, sería el haber abierto una vía de la que se van a beneficiar muchas mujeres, asegura el doctor Alcaraz, mientras que Carmona define el proceso como “un pequeño paso para el cirujano y un gran salto para la cirugía”.
Ambos llevaban más de cinco años detrás de dar ese salto y la primera parte de la acrobacia médica ha salido como esperaban. No se han producido complicaciones tras la intervención y Tamara ya ha tenido varios ciclos menstruales. Lo siguiente será implantar un embrión de los once que fueron fecundados in vitro y congelados previamente, un procedimiento que preparan en estos momentos y que podría culminar el próximo mes de abril, si finalmente hay embarazo.
Una vez el útero donado haya cumplido con su función reproductiva, deberá ser retirado del cuerpo de la paciente en una nueva cirugía porque, de lo contrario, la joven estaría obligada a tomar permanentemente los fármacos inmunosupresores que actualmente impiden que se produzca un rechazo de ese órgano "extraño".
La intervención no contó con el aval final de la ONT
El éxito de la primera etapa del trasplante se ha visto empañado de algún modo por los dilemas éticos y sociales que plantea el proceso; cuestiones que, a juicio de los doctores implicados, quedarán zanjadas con el paso del tiempo pero que, de momento, han impedido que esta práctica innovadora cuente con un apoyo unánime.
De hecho, la Organización Catalana del Trasplante (OCT) dio luz verde al trasplante en el Clínic sin contar con el visto bueno de la Organización Nacional del Trasplante (ONT), que expresa argumentos afines a los que recogió el Comité Internacional de Bioética de la UNESCO en su último informe, en el que se abordó el impacto de las nuevas técnicas reproductivas.
“El principal problema que plantea es el riesgo para la persona que dona, para la que recibe e incluso para el propio niño, porque no existe evidencia suficiente como para saber si realmente el feto que se desarrolla en un útero donado puede tener alguna implicación grave para su salud. Propusimos una moratoria a la espera de recopilar información (...) Igual que en el caso de la gestación subrogada había tres posturas, en cuanto al trasplante de útero la postura fue unánime”, apunta Federico Montalvo, miembro del citado comité de la UNESCO que participó en ese informe y también presidente del Comité de Bioética de España.
En ese escrito que elaboraron no queda constancia, dice, de un rechazo frontal al "concepto", pero sí concluyeron que no se daban las circunstancias, de momento, para que se convierta en una práctica habitual, sino que debe “sujetarse a ensayos clínicos muy precisos” tras evaluar el “riesgo-beneficio” y analizando cada caso de forma concreta.
Desde la ONT apuntan un primer argumento muy en sintonía con esa idea, recalcando previamente que ni esa organización ni la comisión permanente de trasplantes del Consejo Interterritorial “quieren ser un obstáculo al progreso de la ciencia”. Lo que se hizo, tras conocer la iniciativa del Hospital Clínic, señalan, fue valorar de forma pormenorizada el protocolo y ofrecer su opinión sobre el procedimiento.
Primer dilema: "riesgo" para "tres actores"
Además de considerar que, debido a la crisis sanitaria, “no era el momento adecuado para realizar una intervención de estas características”, la ONT trasladó al hospital catalán que había varios aspectos “por resolver y por debatir”. Esto impidió a la comisión de trasplantes dar el visto bueno en su resolución, que, si bien no es vinculante porque las competencias sanitarias recaen en la comunidad autónoma, siempre había sido respetada hasta el momento.
El primer problema que exponen desde la ONT es el mismo que plantea Montalvo, el del riesgo que supone para “tres actores diferentes”, algo que Carmona y Alcaraz ven "asumible" .
“Hay que ir a ver lo que ha pasado ya en el mundo. En esos 70 casos de trasplante que se han hecho hay, como mucho, un 10 % de complicaciones, pero ninguna ha supuesto ni la muerte de la paciente ni la aparición de secuelas permanentes o graves”, subraya el doctor Carmona, que apunta que hasta la fecha han nacido alrededor de 20 bebés sanos.
“Aquí la gran dificultad es, con ese árbol vascular, que es como un gran entramado, una especie de ovillo de venas y arterias, ser capaces de separarlas de la grasa con muchísima precisión para evitar lesionarlas. Cualquier paso puede comportar la pérdida del órgano, pero no un riesgo especial para la paciente”, añade el cirujano.
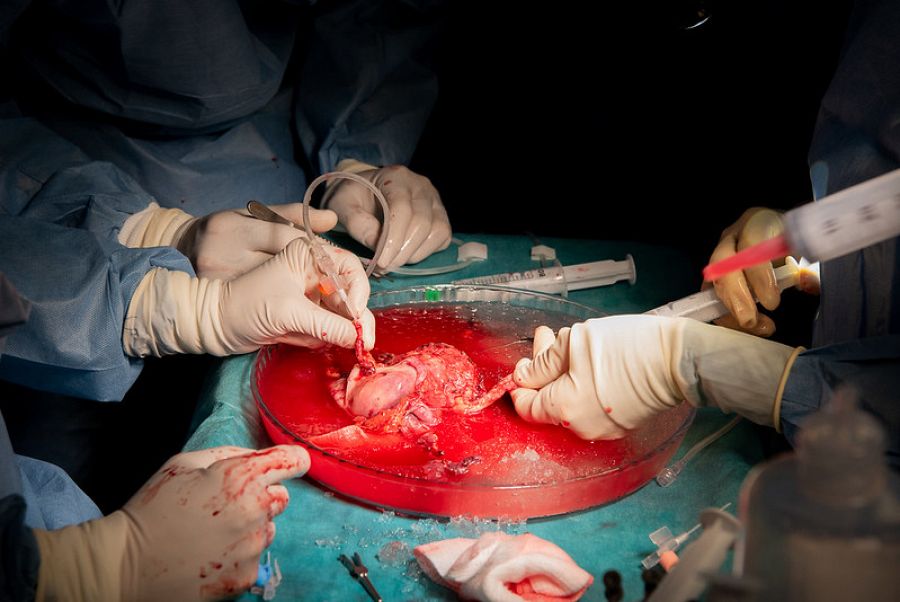
Sanitarios manipulan el útero tras la extracción del cuerpo de la donante. Francisco Avia/ Hospital Clínic
¿Donación de persona viva o fallecida?
Sin embargo, los riesgos teóricos siguen en la mesa del debate y plantean serias dudas a algunos miembros de la comunidad científica.
“Nosotros nos planteamos si es proporcionado asumir esos riesgos solo con el objetivo de la maternidad. Entiendo que la visión que una persona tiene de su problema es único y la infertilidad está reconocida como una enfermedad, por lo tanto, ese tema de la proporcionalidad es algo que también se ha debatido por parte de todos los implicados en la evaluación del procedimiento. Pero, bueno, como en todo en la vida, hay que intentar un curso intermedio de acción”, señala la directora de la ONT, Beatriz Domínguez-Gil.
En este sentido, lo que la organización propone es “explorar” la donación de una persona fallecida para, “por lo menos”, evitar los riesgos para la donante viva, algo que Carmona y Alcaraz descartan aludiendo a la viabilidad y a la probabilidad de éxito del proceso.
“Más del 90% de los casos en el mundo han sido realizados con donante vivo“
En primer lugar, la donación de una persona con vida les permite "una mejor selección de la donante ideal" y “programar” el trasplante, algo especialmente importante, dicen, en intervenciones de larga duración como esta. Pero, además, la cirugía de extracción, que dura unas 12 horas, tendría que ser realizada en la donante cadáver desde el inicio del procedimiento y esto podría “poner en peligro la calidad” del resto de órganos donados.
La edad de la donante y las "garantías" para evitar abusos
La otra cuestión que planteó la ONT es si, en caso de recurrir necesariamente a una donante viva, no debería optarse por la donación de una mujer “que haya superado su edad fértil y esté muy cercana a la menopausia o sea ya menopáusica” para no eliminar por completo la opción de tener más hijos a quienes todavía pueden hacerlo, algo que podría no representar un problema para el proceso, siempre que haya una donante que cumpla con ese criterio y además supere las pruebas de compatibilidad.
Por otro lado, respecto a la posibilidad de que este tipo de trasplantes abriesen la puerta en el futuro a algún tipo de abuso o explotación contra las mujeres, como se discute en el caso de los llamados "vientres de alquiler", el presidente del Comité de Bioética y la directora de la ONT coinciden en señalar que es del todo improbable. El sistema español, recalcan, es “muy garantista” y detectaría casos en los que pudiera haber intereses económicos, al igual que ocurre con el trasplante de riñón o de hígado, que son los únicos que se pueden donar en vida.
“Hay intervención de psicólogos, varios informes médicos, intervención del juez, del comité de existencial… Hay tantas garantías que las posibilidades de explotación de la mujer serían extrañas”, opina Montalvo, que no descarta que esto pudiera darse en algún otro país del mundo.
De momento, lejos de entrar en la cartera
La utilización de recursos sanitarios tampoco está en el debate porque, según apunta Domínguez-Gil, estos trasplantes, de momento, forman parte de un proyecto pagado a través de fondos de investigación y están lejos de ser incluidos en la cartera de servicios sanitarios porque hay, dicen, otras "prioridades" que salvan vidas y no solo las mejoran.
Carmona y Alcaraz también lo ven lejano, pero saben que hay avances científicos que requieren un mayor tiempo para ser asimilados y por eso consideran muy "sano" que haya "observadores externos" y se produzca esta reflexión profunda sobre los beneficios y perjuicios que puede desencadenar un mismo adelanto médico; un avance que, creen, también dará lugar a nuevos perfeccionamientos, tanto en el mundo del trasplante como en el de la cirugía ginecológica.
Será el tiempo lo que ponga en su lugar a esta técnica en España, mientras en Estados Unidos ya experimentan con lo que, dice Montalvo, podría generar una mayor controversia y un enorme impacto, los úteros artificiales que permitirían gestar de manera externa. En un contexto de mayores dificultades para la mujer a la hora de acceder al empleo y promoverse laboralmente, "la posibilidad de ser madre sin estar embarazada", vaticina Montalvo, provocaría "un cambio absoluto de paradigma".
Cuatro trasplantes más a la vista: “Llevo años esperándolo”
Conscientes de que la reproducción asistida seguirá abriendo debates en el futuro, Carmona y Alcaraz tienen un gran reto en el presente: demostrar la viabilidad del objeto de su investigación y extraer e implantar otros cuatro úteros más a lo largo del 2021, para lo que cuentan ya con varias candidatas.
Entre ellas, Zaira, una alicantina de 27 años que también padece el síndrome de Rokitansky. Ella nació sin útero y con una vagina de solo un centímetro que le impedía mantener relaciones sexuales y que tuvo que ser reconstruida en quirófano hace siete años. Desde entonces, la joven ha estado esperando ansiosa a que llegara la segunda parte de su gran cambio vital.
“Mi madre me dijo: ‘si el trasplante de útero llega algún día a España, no tengas duda de que yo te dono el mío’, cuenta Zaira, que ahora "al fin" ve cerca una operación que no le da "ningún miedo".
“Antes de esto pensaba que jamás en la vida podría ser madre y tenía momentos de ponerme a llorar como una loca. Llevo muchos años esperando este momento y ahora que está aquí y puedo optar a él no me va a parar nadie. Voy a seguir hasta donde se pueda”, dice la joven.