¿Lo que pensamos y sentimos afecta a la microbiota?
- Dentro y sobre nosotros viven de 10 a 100 trillones de microorganismos con los que mantenemos una relación simbiótica
- Principalmente, la mayoría de nuestros “colonos” residen en el intestino y se caracteriza por su enorme diversidad
- Mira el documental Microbiota: los fabulosos poderes del intestino, disponible en RTVE Play- gratis y online-


Vivimos en un mundo mayoritariamente microbiano, repleto de microorganismos. En términos numéricos, dentro y sobre nosotros viven de 10 a 100 trillones de microorganismos, con los que mantenemos una relación simbiótica.
Con semejante cifra, no es de extrañar que su existencia afecte, incluso, a cómo pensamos, sentimos o enfermamos.
La importancia del equilibrio
Los principales lugares de colonización microbiana humana son la piel, las vías respiratorias, el tracto urogenital, los ojos y el tracto gastrointestinal. Principalmente, la mayoría de nuestros “colonos” residen en el intestino, que además es la población bacteriana mejor caracterizada.
Si algo caracteriza a la microbiota intestinal humana es su enorme diversidad. Madura y se modifica a lo largo de nuestros ciclos vitales (infancia, adolescencia, adultez, vejez), y es una llave fundamental para proteger nuestra salud. En adultos sanos el 70-75 % de esa fauna microbiana corresponde a los grupos Firmicutes y Bacteroidetes, seguido en menor medida por concentraciones de Actinobacteria, Fusobacteria, Proteobacteria y Verrucomicrobia.
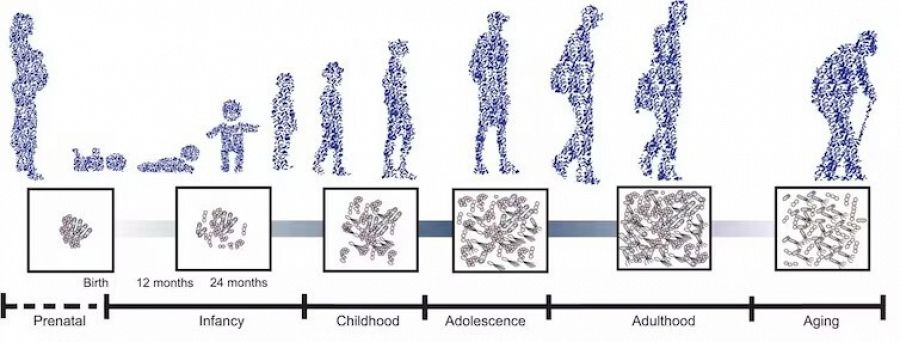
Tomado y modificado de Cryan et al (2019). Physiol Rev
Para gozar de buena salud, es necesario conseguir un estado de lo que los expertos llaman eubiosis de nuestra microbiota. Es decir, de equilibrio en la proporción de la cantidad y tipo de estas bacterias.
De hecho, la descompensación de la microbiota se asocia a una gran variedad de patologías crónicas inflamatorias como la enfermedad del síndrome de intestino irritable, el cáncer de colon y la diabetes, además de patologías neurológicas o psiquiátricas.
La relación bidireccional entre la microbiota y nuestro cerebro
La manera de nacer (parto vaginal o por cesárea) influye en la cantidad y tipo de bacterias que forman nuestra microbiota. Pero también existen muchos otros factores que influyen en su composición desde los primeros años de vida: uso de antibióticos, tipo de alimentación (lactancia materna o no), exposición a estresores ambientales, infecciones y, por supuesto, nuestra propia genética.
La interacción entre todos estos factores no deja indiferente al cerebro. La microbiota repercute en procesos cognitivos como el aprendizaje y la memoria, en procesos emocionales (por ejemplo, en nuestra gestión del estrés), o en nuestra conducta social. De hecho, hay estudios recientes que analizan el papel de la disbiosis intestinal en patologías como el trastorno del espectro autista.
¿Y por qué ocurre esto? Las razones son múltiples, porque también existen múltiples vías de comunicación entre cerebro y microbiota intestinal:
Por un lado se comunican a través del sistema inmunitario. Éste se activa por la microbiota y libera citoquinas que circulan por el torrente sanguíneo e influyen a través de la barrera hematoencefálica sobre el sistema nervioso central.
Además, se relacionan a través del metabolismo del triptófano, que incluye a la vez moléculas fabricadas por los microbios (ácidos grasos de cadena corta) y neurotransmisores (por ejemplo GABA, noradrenalina, dopamina y serotononina).
Finalmente, el intestino estimula directamente al nervio vago, que es nuestra principal vía de comunicación directa con el sistema nervioso central.
La microbiota se asocia a cómo nos sentimos, pensamos y nos comportamos
Los estudios realizados con animales carentes de microbiota, los denominados germ free, han resultado muy reveladores para este campo. Un estudio liderado por la investigadora irlandesa Pauline Luczynski demostró que la ausencia de microorganismos en el intestino provoca cambios en la respuesta al estrés (mayor reactividad) y deja a las neuronas más desprotegidas. Además de que afecta a la sociabilidad y a la cognición.
Otros estudios con animales sin microbiota han detectado en sus cerebros menor cantidad de dopamina, lo que ha abierto interesantes líneas de investigación en la búsqueda de la patogenia de la enfermedad de párkinson.
Si sabemos que las funciones cognitivas, emocionales y conductuales se ven afectadas por la alteración en la microbiota intestinal, ¿podríamos promover el equilibrio y así intervenir en patologías como ansiedad, depresión, trastorno del espectro autista, enfermedad de Alzheimer o párkinson?
Esta pregunta ha sido planteada en detalle por investigadores en los últimos años. De ahí surgió el término de psicobiótico, utilizado por primera vez en 2013 haciendo referencia a los probióticos. Actualmente dicho concepto se ha ampliado a los prebióticos y a los postbióticos.
Hasta la fecha, hay datos incongruentes en la investigación en humanos, debido a la diferencias entre estudios en la cuantificación de la cepa de bacteria y dosis consumida de psicobióticos, a la diferencia en la edad de los participantes, así como a las diferencias propias entre la microbiota de cada paciente. Todo ello hace que aún estemos en una etapa inicial en el estudio de los psicobióticos como suplementos en patologías del sistema nervioso central.
Cáncer cerebral y microbiota
La regulación del eje intestino-cerebro es de una de las terapias que se está estudiando aplicar en cáncer cerebral. El glioblastoma (GBM) es el tipo de tumor cerebral más frecuente y agresivo en adultos. En este tipo de cáncer, los estudios indican diferencias entre las bacterias de pacientes con GBM respecto a los individuos control.
En el futuro próximo se aspira a que la modulación de bacterias (a través de transplantes fecales, nutrición, etc.) sea una de las estrategias coadyuvantes para el tratamiento del cáncer cerebral, junto a la neurocirugía, la quimioterapia y el empleo de otros fármacos. Dietas como la cetogénica o sus variantes también están siendo analizadas, así como la dieta MIND (que es una mezcla de dieta mediterránea y la dieta DASH, que está enfocada en retrasar la degeneración neuronal).
Por ahora, la evidencia sugiere que la dieta mediterránea puede ser un tratamiento complementario eficaz para otras patologías como la depresión, en parte debido a la forma en que cambia nuestra microbiota, aumentando los microbios que promueven la salud (p. ej., F. prausnitzii, Bifidobacterium spp. ). Además, en estudios recientes se ha identificado que algunos probióticos, como las cepas de Lactobacillus y Bifidobacterium, pueden reducir la gravedad de los síntomas depresivos (en comparación con el placebo) cuando se toman durante varias semanas.

Isabel María Martín Monzón, Profesora Titular Área de Psicobiología. Facultad de Psicología, de la Universidad de Sevilla. Este artículo fue publicado originalmente en The Conversation. Aquí puedes leer el texto original.





